非小细胞肺癌靶向药耐药怎么办,您想知道的都在这里了
肺癌是我国发病率和死亡率最高的癌症,每年全球约有160万人死于此病,而其中约85%的病例为非小细胞肺癌(NSCLC)。目前,针对晚期非小细胞肺癌全球已经研发出不少致癌基因靶向药,这些新的治疗药物使患者的中位生存期提高至35个月,不仅显著延长其生存寿命,还能够实现肺癌的个性化治疗。但大多数患者在接受EGFR-TKI(带有EGFR基因敏感突变患者的标准一线治疗)治疗后的8~14个月会出现继发耐药,如何解决耐药问题成为研究的热点,今天小编将继续为大家一一解答。
一、非小细胞肺癌靶向治疗为什么会耐药呢
靶向药耐药通常分为原发性耐药和继发性耐药。
1. 原发性耐药:指的是患者本身虽然存在EGFR靶点突变,但由于天然存在KRAS基因突变,导致吉非替尼和盐酸厄洛替尼片等一类靶向药治疗效果不好,使用3个月即产生耐药。
2. 继发性耐药:在靶向药治疗过程中,由于该靶点信号通路持续受到药物抑制,肿瘤为了逃避药物作用产生其他基因突变,抑制靶向药对EGFR靶点的治疗作用,从而导致耐药。通常用药有效时间在3个月以上。
二、非小细胞肺癌靶向治疗的耐药机制
非小细胞肺癌耐药的具体机制,目前主要有3种。首先,通过基因突变产生耐药。基因检测阳性的患者约40%的基因会由原来基因产生新的基因,这会导致对原来的药物不敏感,从而产生耐药反应。其次,狡猾的癌细胞通常会“明修栈道暗度陈仓”,绕道走另外一条路。这种情况在耐药患者中占20%左右。除了以上两种耐药途径外,剩下的30%的患者的耐药机制,尚未明确。
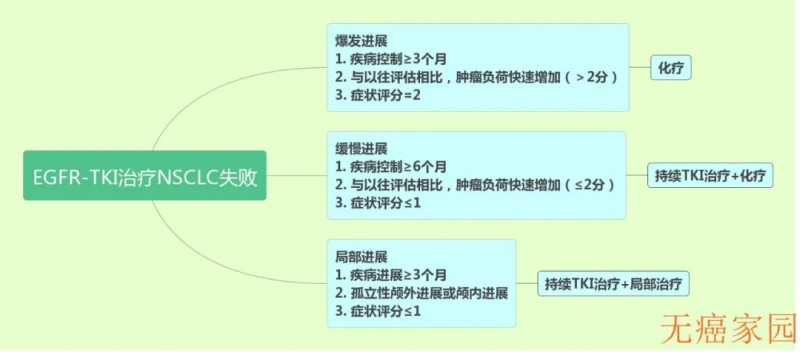
图为非小细胞肺癌靶向治疗耐药机制及方案
三、如何判断非小细胞肺癌患者是否出现靶向药耐药
1. 通常耐药时,靶向药控制不住肿瘤生长,会导致肿瘤增大,或远处转移,这时患者会出现一定的症状,如之前没有咳嗽,但是最近开始咳嗽,或者脑转移后患者会头晕、头痛,无原因引起的呕吐,骨转移患者会出现疼痛、压迫神经等症状,此时患者需要警惕。
2. 对于可能发生耐药的患者,最好的方法就是定期去医院复查。通过肿瘤标志物和影像学检查判断靶向药是否耐药。
四、患者在发生耐药后,医生通常建议做二次活检,这有何意义
通常来讲,对于所有服用EGFR-TRI药物出现疾病进展的肺癌患者都应该进行二次活检。
1. 再次明确病理诊断,判断是否为新原发癌或癌症复发。
2.进行第二次基因检测,明确是否为基因再次突变导致的耐药,同时检测是否有新的靶向治疗方案。
二次活检可以及时发现疾病进展、揭示耐药机制,制定合适的后续治疗方案。二次活检主要分为组织活检和液体活检。组织活检主要分为开胸手术活检、支气管镜活检和经皮肺穿刺活检。针对无法获取肿瘤组织的患者可以选择基于血液NGS基因测序技术的液体活检以获得进一步治疗的机会。
五、非小细胞肺癌第一代TKI靶向治疗后出现耐药怎么办
第一代EGFR-TKI包括吉非替尼、厄洛替尼、埃克替尼。
根据NCCN指南,第一代EGFR-TKI耐药后首先推荐进行T790M突变检测,根据患者是否有症状,是否有脑转移,是局部进展还是多发进展情况来采取不同的策略。
1、对于T790M阳性的患者:首先推荐的是奥希替尼治疗,对于缓慢进展的患者采取继续TKI治疗,对于局部进展的患者采取局部治疗,包括脑转移的放疗,单发病灶的局部放疗等,对于广泛进展的患者采取化疗的措施。
2. 对于T790M阴性患者:可进行化疗,或者根据患者的PD-L1表达选择免疫治疗。
3. 对于耐药后无症状的患者:可采取局部治疗或继续一代TKI治疗。对仅有脑转移的患者可考虑局部治疗,继续应用一代EGFR-TKI。
六、服用奥希替尼后多久会产生耐药性
奥希替尼是第三代EGFR-TKI靶向药,平均耐药期大约为11个月,但在临床应用上,也有很多患者服用奥希替尼后两三年才产生耐药突变,所以在奥希替尼耐药时间这个问题上,具体情况是因人而异的。
七、奥希替尼的耐药机制是什么
奥希替尼的耐药机制非常复杂,包括C797S突变、MET扩增/RET重排/ROS-1重排、HER-2扩增、BRAF突变、RAS突变、FGFR1突变、转为小细胞肺癌、无基因突变等,不同的耐药机制后续的用药方案均不同。
1. EGFR基因再次突变:EGFR796、797突变占24.7%,EGFR 792突变占10.8%,EGFR 718、719突变占9.7%——EGFR基因,发生再次耐药突变,占所有患者的45%,接近半壁江山。
2. 其他基因突变:包括PIK3CA、BRAF、MET、RET、KRAS等,各种常见的、不常见的肺癌驱动基因,均有涉及,较为分散。
3. 转化成了小细胞肺癌。
八、奥希替尼靶向治疗耐药后怎么办
针对不同的耐药基因,初步解决方法如下:
1. 对于三重突变(C797S/T790M/19-del)的情况,选择布加替尼效果更优于奥希替尼/吉非替尼,且效果不受C797S及T790M空间位置的影响。(1)布加替尼联合抗EGFR类(西妥昔单抗/帕尼单抗)能增强三重突变的治疗效果,两种药物连用能起到协同作用;(2)布加替尼联合Selumetinib(司美替尼)可能可以克服C797S突变导致的奥希替尼耐药。
2. 对于EGFR C797S反式排列,可以考虑第一代靶向药联合第三代靶向药,比如奥希替尼联合吉非替尼/厄洛替尼。对于顺式排列,可以选择布加替尼+VEGF类靶向药。
3. 如果只有C79CS突变,可以使用一代EGFR抑制剂,例如吉非替尼、厄洛替尼、埃克替尼。
4. MET扩增建议奥希替尼联合MET抑制剂(卡马替尼、克唑替尼、Savolitinib等)。BRAF突变建议奥希替尼联合BRAF抑制剂(达拉菲尼+曲美替尼)。RET突变建议奥希替尼联合卡博替尼,当然更好的是奥希替尼联合BLU-667。
建议在奥西替尼耐药后最好去重新去做一次基因检测,根据突变靶点去选择合适的靶向药会更好地帮助治疗。靶向药联合治疗最好咨询专业医师指导。
九、非小细胞肺癌靶向药物的副作用
分子靶向药物的作用靶点明确,但并不代表临床中不会出现不良反应。靶向药物的不良反应如腹泻、蛋白尿、高血压、痤疮样皮疹及心脏病不良反应等已为人们所熟知。靶向药物虽较传统的细胞毒药物低,但仍不可小觑,某些罕见的不良反应往往因临床诊断困难,常常导致严重的后果。
例如,厄洛替尼治疗可引起无症状的肝转氨酶升高,较少报道有胃肠道出血,而吉非替尼是抗EGFR的小分子服靶向治疗药物,虽然其代谢以肝脏为主,约4%通过肾脏以原型和代谢物的形式清除,临床容易出现急性肾衰竭,停药后好转。在靶向药物治疗中应尽量避免出现重度甚至致死性不良反应,不良反应将影响患者治疗的信心,严重的不良反应可使治疗过程中断。








































 首页
首页 咨询
咨询 方舟新药
方舟新药 营养商城
营养商城