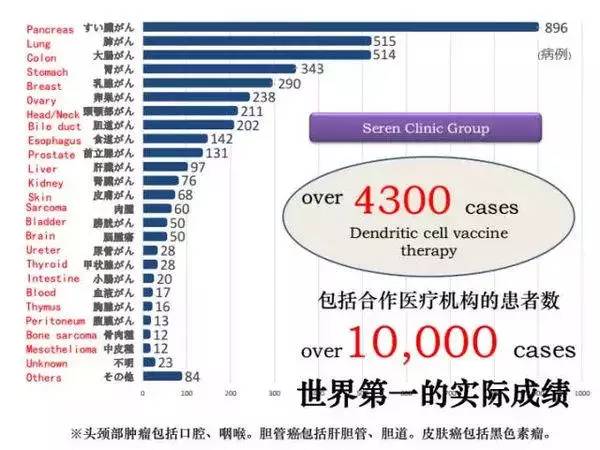
近年来癌症研究不断取得突破,但对于诊断和治疗都很困难的“癌症之王”胰腺癌,5年生存率<1%。目前,免疫治疗是未来攻克癌症的主要方向,细胞免疫治疗和免疫检查点抑制剂疗法是两大主要技术。日本免疫治疗研究水平处于世界领先位置,率先将细胞免疫治疗和1/10低剂量免疫检查点抑制剂疗法联合用于癌症患者的治疗,理论上能够最大限度唤醒癌症患者自身的免疫系统攻击癌细胞,效果值得期待。
据全球肿瘤医生网报道,日本的新型免疫联合疗法能活化自身免疫系统攻击癌细胞,其中治疗例数最多的为胰腺癌,效果显著。
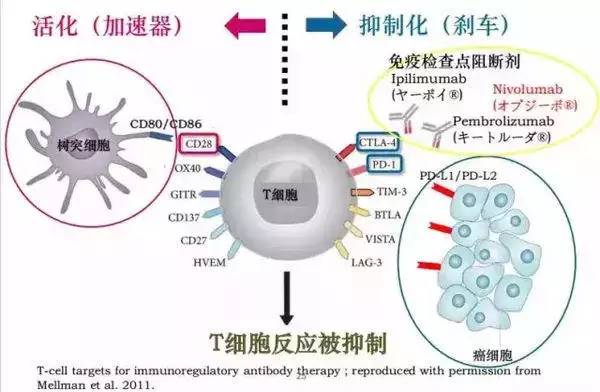
免疫抑制剂PD-1+树突细胞疫苗作用机制:
目前我们发现的具有杀死癌细胞能力的5种免疫细胞:NK细胞、NKT细胞、ΓδT细胞、CTL细胞和B细胞。树状细胞识别抗原的能力最强,因此是免疫系统的司令部,它能够识别癌细胞,并将癌细胞的抗原呈递给T淋巴细胞,使数量庞大的淋巴细胞能够识别癌细胞,命令更多的淋巴细胞去攻击带有相应抗原的癌细胞。近期研究发现巨噬细胞也有吞噬异物和抗原提示的能力,但是其能力只相当于树状细胞的1%。
癌症患者的免疫低下,体内的树突细胞数量减少,因此获得足够数量的树突细胞是战胜癌症的关键之一。树突细胞疫苗的原理是通过从人体采取原始的单核细胞,利用尖端技术培养,使单核细胞变为能够识别癌细胞的树突细胞,由于人体会不断的产生单核细胞,因此提取单核细胞对人体不会产生任何不良影响。
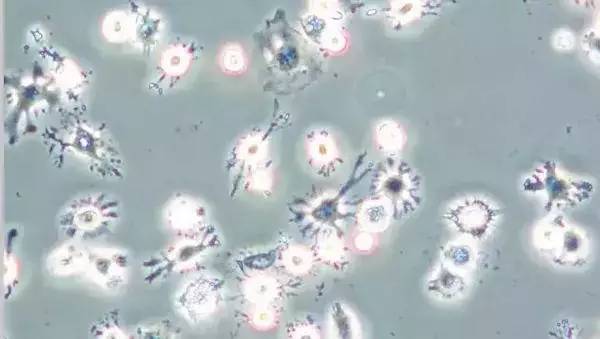
粉色的原始单核细胞经过一周培养,逐渐变为树突细胞
肿瘤细胞的聪明之处在于,它能够借助自身的PD-L1与淋巴细胞的PD-1结合,告诉淋巴细胞,体内已经没有癌细胞了,从而欺骗免疫系统,抑制识别攻击癌细胞的免疫系统,继续在体内横行霸道,这称为免疫刹车机制。而PD-L1/PD-1抗体相当于给癌细胞的PD-L1和淋巴细胞的PD-1上分别盖上了帽子,阻断两者结合,从而解除刹车机制,帮助T细胞揭开肿瘤细胞伪善的面纱,恢复其对肿瘤细胞识别和杀伤功能。
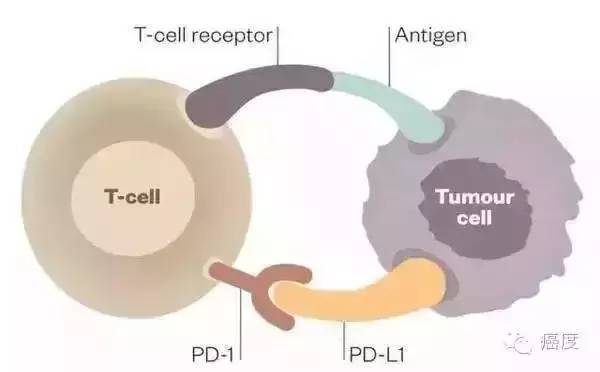
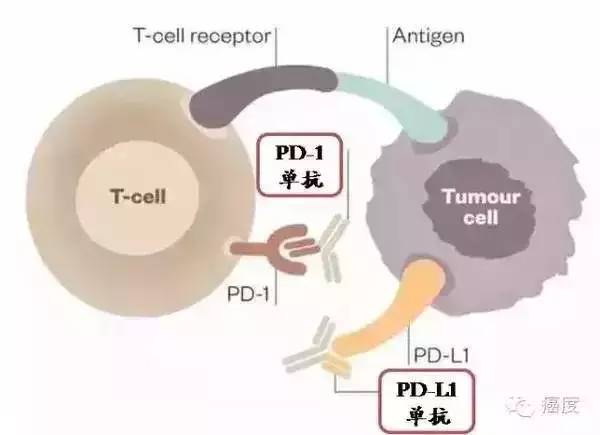
将经过培养增殖的树突细胞回输入患者体内,树突细胞将癌细胞抗原呈递给T淋巴细胞,命令其识别并消灭带有相应抗原的癌细胞,同时使用PD-1解除癌细胞对免疫细胞的抑制作用,使大量活化的T细胞能够重新正常识别癌细胞并将其杀灭。
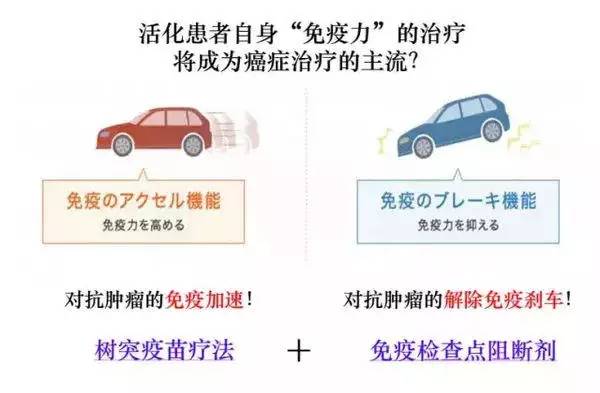
理论上,这两种强大的免疫疗法能够最大程度地活化自身的免疫系统攻击癌细胞,但是由于解除刹车抑制的PD-1存在一定副作用,用量过大,自身的免疫过强也会对自身造成不同程度损伤,因此用量还需要临床大量的研究。日本目前使用低剂量PD-1联合树突疫苗,临床取得较好的治疗效果。
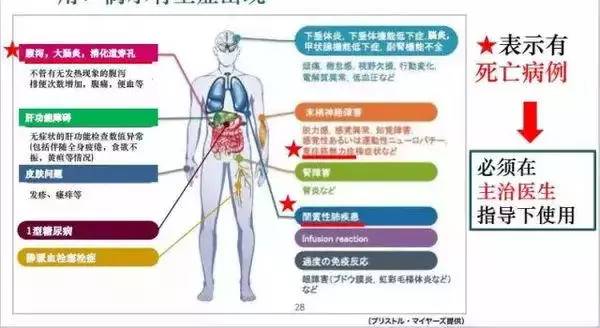
胰腺癌治疗案例
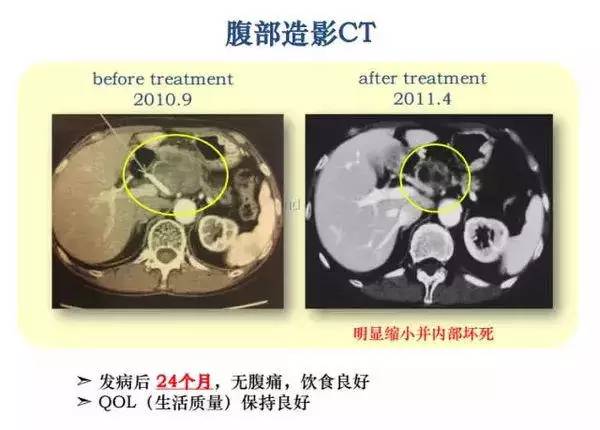
"案例一
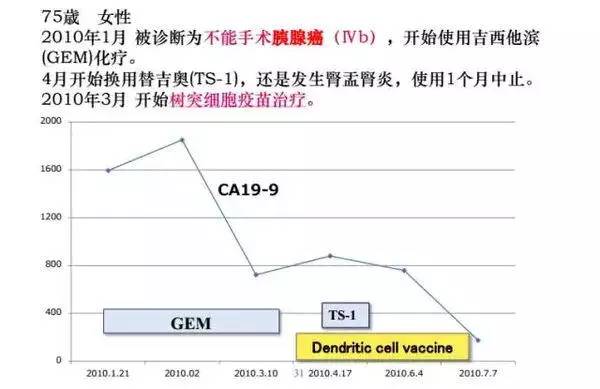
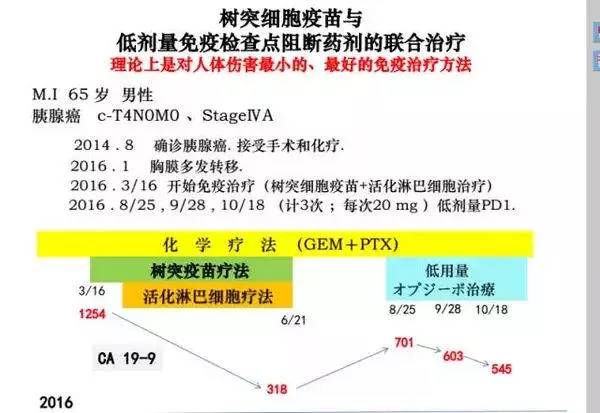
"案例二
患者男性,65岁。2014年8月确诊为胰腺癌c-T4N0M0,ⅣA期,经手术成功切除病灶后开始接受化疗,病情控制稳定。2016年,患者出现胸水,经查确诊为胸膜多发转移。患者开始接受化疗,效果不佳,后联合树突疫苗+活化淋巴细胞疗法联合治疗,CA19-9由1254降至318,疗效非常显著。因自觉病情稳定,停止细胞免疫疗法,单纯化疗,2个月后复查CA19-9明显上升,患者开始接受低剂量免疫检查点抑制剂联合化疗,至2016年10月18日,CA19-9已降至545,患者目前仍然在接受化疗联合PD-1治疗,全球肿瘤医生网将继续跟踪随访,报告数据。
推荐阅读:胰腺癌基因检测







































 首页
首页 咨询
咨询 方舟新药
方舟新药 营养商城
营养商城